
Tot conținutul iLive este revizuit din punct de vedere medical sau verificat pentru a vă asigura cât mai multă precizie de fapt.
Avem linii directoare de aprovizionare stricte și legătura numai cu site-uri cu reputație media, instituții de cercetare academică și, ori de câte ori este posibil, studii medicale revizuite de experți. Rețineți că numerele din paranteze ([1], [2], etc.) sunt link-uri clickabile la aceste studii.
Dacă considerați că oricare dintre conținuturile noastre este inexactă, depășită sau îndoielnică, selectați-o și apăsați pe Ctrl + Enter.
Diagnosticarea etapelor cursului cancerului de prostată
Expert medical al articolului
Ultima examinare: 04.07.2025
Clinic, se face distincție între cancer localizat (T1-2 , N0 , M0 ), local avansat (T3-4 , N0-1 , M0 ) și cancer generalizat (T1-4 , N0-1 , M1 ).
Pacienții cu stadii localizate clinic și local avansate sunt clasificați în funcție de gradul de risc (D'Amico A V. et al., 2003):
- scăzut: stadiul T1a -c; nivel PSA mai mic de 10 µg/ml: grad Gleason - 2-5; la biopsie - leziune unilaterală mai mică de 50%:
- moderat: stadiul T 2a; nivel PSA mai mic de 10 ng/ml; scor Gleason - 3 + 4 = 7; la biopsie - leziune bilaterală mai mică de 50%;
- T2b, T3a -b stadiu înalt; nivel PSA - 10-20 ng/ml; grad Gleason - mai mult de 4 + 3 - 7; la biopsie - leziuni mai mari de 50%, invazie perineurală;
- foarte ridicat: stadiul T4 ; nivel PSA peste 20 ng/ml; scor Gleason peste 8; biopsia arată invazie limfovasculară.
După ce diagnosticul a fost clarificat și s-a stabilit amploarea procesului (localizat, local avansat sau generalizat), medicul și pacientul se confruntă cu alegerea unei metode de tratament. În societatea modernă, se acordă o mare importanță calității vieții pacienților după începerea tratamentului. Calitatea vieții fără tratament corespunde evoluției bolii de bază și depinde de progresia procesului oncologic. Modificările calității vieții apar în principal după începerea tratamentului și utilizarea uneia dintre metodele terapeutice sau chirurgicale. Stabilirea clară a stadiului procesului permite nu numai alegerea metodei optime de tratament, ci și prezicerea evoluției ulterioare a bolii.
Determinarea nivelului PSA în combinație cu tabloul clinic al cancerului de prostată și gradarea tumorii conform scalei Gleason crește semnificativ conținutul informațional al fiecăruia dintre indicatorii enumerați în stabilirea stadiului patologic al cancerului. A.V. Partin și colab. (1997) au propus tabele prognostice care permit prezicerea răspândirii ulterioare a tumorii, alegerea metodei de tratament, gradul de radicalitate și prognosticul eficacității tratamentului.
Pentru a evalua răspândirea tumorii, cele mai frecvent utilizate metode sunt DRE, TRUS, determinarea nivelului PSA și scintigrafia osoasă. Dacă este necesar, se prescriu tomografie computerizată (CT) sau imagistică prin rezonanță magnetică (IRM) și radiografie toracică.
Oricare dintre metodele imagistice este concepută pentru a determina stadiul și a evalua eficacitatea tratamentului. După verificarea diagnosticului, urologul trebuie să clarifice volumul tumorii primare, limitele acesteia, potențialul invaziv sau metastatic al tumorii. Toți acești indicatori sunt de mare importanță pentru prognosticul bolii și alegerea metodei de tratament.
Tumoră primară (T)
În primul rând, este necesar să se stabilească dacă tumora este limitată la glanda prostatică (T1-2 ) sau se extinde dincolo de capsulă (T3-4 ). Examinarea digitală adesea nu permite evaluarea răspândirii tumorii. Conform unor date, rezultatele examenului rectal rectal corespund celor ale examenului histologic la mai puțin de 50% dintre pacienți. Cu toate acestea, o examinare mai detaliată este indicată doar atunci când se decide asupra unui tratament radical.
Nivelul PSA poate reflecta extinderea tumorii, dar nu permite o determinare precisă a stadiului morfologic. Combinarea nivelului PSA, a indicelui Gleason și a datelor palpatorii permite o predicție mai bună a stadiului morfologic decât fiecare dintre acești parametri individual. Valoarea PSA liber este controversată: într-un studiu, determinarea conținutului de PSA liber a ajutat la clarificarea stadiului în tumorile localizate, dar alte studii nu au confirmat acest lucru. Doar studii aprofundate vor ajuta la rezolvarea acestei probleme.
Ecografia transrectală este cel mai adesea utilizată pentru a examina starea prostatei. Această metodă poate detecta doar 60% din tumori și nu evidențiază întotdeauna invazia capsulei. Aproape 60% dintre pacienți au stadiul T3 . Ecografia indică un proces mai puțin frecvent. Semnele ecografice ale invaziei capsulei sunt umflarea, neuniformitatea și ruptura conturului glandei. Invazia celulelor tumorale în veziculele seminale este un semn prognostic slab, dar informațiile despre aceasta sunt extrem de importante pentru alegerea unei metode de tratament. La efectuarea TRUS, trebuie acordată atenție ecostructurii veziculelor (hiperecogenitate), asimetriei, deformării și expansiunii acestora. De asemenea, deteriorarea veziculelor seminale este indicată de pierderea rotunjimii și compactarea la baza glandei. Aceste semne sunt destul de subiective, așa că este nepotrivit să ne bazăm exclusiv pe datele ecografice. Invazia veziculelor seminale indică un risc ridicat de recidivă locală și metastaze, iar biopsia acestora este indicată pentru clarificare (înainte de operație). Examinarea nu trebuie începută cu această procedură, dar dacă riscul de invazie este mare și alegerea tratamentului depinde de rezultatul biopsiei, atunci implementarea acesteia este justificată. Un rezultat negativ nu exclude invazia microscopică. De regulă, o biopsie a veziculelor seminale se efectuează în stadiul clinic T2b și superior, iar conținutul de PSA este mai mare de 10 ng/ml. Rezultatul este considerat pozitiv dacă cel puțin o biopsie de la baza prostatei conține celule tumorale. Nu numai studiile suplimentare, ci și o analiză amănunțită a rezultatelor biopsiei primare permit creșterea preciziei determinării clinice a stadiului (numărul și extinderea focarelor tumorale, invazia capsulei joacă un rol). Gradul de diferențiere este, de asemenea, important: cu un indice Gleason mai mic de 6, tumora este localizată în 70% din cazuri.
Fluxul sanguin în glanda prostatică cu cancer este mai mare decât într-o glandă normală sau cu hiperplazie a acesteia. După castrare, intensitatea fluxului sanguin în glandă este redusă. Dezvoltarea hărților eco-Dopplerografice pentru diagnosticarea și monitorizarea cancerului de prostată este promițătoare, dar în prezent nu există date fiabile privind utilizarea eco-Dopplerografiei în determinarea stadiului procesului local. Este posibil să se utilizeze această metodă pentru a obține material suplimentar în timpul biopsiei țintite din focarele de vascularizație patologică.
Rezultatele vizualizării cancerului de prostată depind direct de echipamentul tehnic al clinicii și de experiența specialistului. De aceea, toate metodele moderne de vizualizare nu joacă un rol determinant, ci unul clarificator, iar alegerea metodei de tratament se bazează pe o combinație de date ale examenului clinic și studii instrumentale.
RMN-ul are cele mai bune capacități de vizualizare a structurii glandei prostatei. Standardul modern pentru examinarea organelor pelvine folosind metoda RMN este utilizarea unui senzor endorectal, care permite obținerea unei imagini cu cea mai mare rezoluție spațială posibilă de 0,5-1 mm. Forțarea introducerii aerului în senzorul endorectal oferă o vizualizare clară a capsulei prostatei, a unghiurilor rectoprostatice și a fasciei rectoprostatice Denonvilliers. Utilizarea unui senzor endorectal în RMN nu limitează vizualizarea ganglionilor limfatici regionali (până la nivelul bifurcației aortei abdominale). Cancerul de prostată se caracterizează printr-o intensitate scăzută a semnalului pe imaginile ponderate T pe fundalul unui semnal de intensitate mare dintr-o zonă periferică neschimbată a glandei. Forma neregulată, răspândirea difuză cu efect de masă, contururile neclare și neuniforme sunt caracteristici morfologice ale focarelor cu intensitate scăzută a semnalului în zona periferică a glandei prostate, sugerând o natură neoplazică a leziunii. În timpul efectuării contrastului dinamic, focarele canceroase acumulează rapid agentul de contrast în faza arterială și îl elimină rapid, ceea ce reflectă gradul de angiogeneză și, în consecință, gradul de malignitate tumorală. Intensitatea scăzută a semnalului este caracteristică și focarelor de hemoragii post-biopsie, prostatitei, hiperplaziei stromale benigne a zonei neutre a glandei, modificărilor fibro-cicatriceale, hiperplaziei fibromusculare, consecințelor terapiei hormonale sau radioterapiei. RMN-ul fără contrast dinamic nu permite o diferențiere fiabilă a majorității modificărilor și bolilor enumerate.
După cum s-a menționat mai sus, una dintre principalele sarcini ale oricărei metode imagistice pentru cancerul de prostată este de a determina volumul leziunii glandei și răspândirea tumorii dincolo de capsulă. Determinarea volumului tumorii este importantă pentru prognostic. Un volum tumoral mai mic de 4 cm3 indică metastaze la distanță, iar 12 cm3 indică o probabilitate extrem de mare de metastaze. Conform cercetărilor, precizia RMN-ului în detectarea focarelor de leziuni neoplazice ale glandei prostatei variază de la 50 la 90%. Sensibilitatea RMN-ului în determinarea localizării cancerului de prostată este de aproximativ 70-80%, în timp ce focarele microscopice de cancer (focare) nu pot fi detectate folosind RMN-ul.
Cel mai important avantaj al RMN-ului endorectal este capacitatea de a localiza leziunile neoplazice în zone inaccesibile altor metode de diagnostic și de a clarifica natura și direcția creșterii tumorale. De exemplu, RMN-ul permite detectarea leziunilor neoplazice în părțile anterioare ale zonei periferice a prostatei, inaccesibile cu biopsia transrectală. În general, RMN-ul completează semnificativ datele obținute prin DRE și TRUS privind localizarea tumorii.
RMN-ul endorectal permite vizualizarea capsulei glandei, a fasciculelor vasculo-nervoase, a veziculelor seminale, a apexului glandei, a plexului venos periprostatic și determinarea prevalenței locale a tumorii glandei. Trebuie subliniat faptul că penetrarea capsulei este considerată un semn microscopic și chiar și dispozitivele RMN moderne (spirala endorectală) nu sunt capabile să ofere astfel de informații. Este posibilă obținerea de date doar despre creșterea dincolo de capsula glandei.
Criterii de diagnostic pentru extensia extracapsulară prin RMN:
- prezența unei tumori extracapsulare;
- conturul neuniform al glandei (deformare, angularitate);
- asimetria fasciculelor neurovasculare;
- obliterarea unghiurilor rectoprostatice;
- contact larg al tumorii cu capsula.
Cea mai mare specificitate (până la 95-98%) și precizie a rezultatelor RMN se obțin la examinarea pacienților cu risc mediu sau ridicat de invazie extracapsulară. Se consideră că invazia extracapsulară (conform datelor RMN) indică inadecvarea tratamentului chirurgical și un prognostic nefavorabil pentru boală. Terapia hormonală sau radioterapia nu afectează precizia detectării răspândirii extracapsulare a tumorii de prostată. Principala dificultate în detectarea focarelor de cancer și a răspândirii extracapsulare a tumorii este variabilitatea ridicată a interpretării tomografiei de către diferiți specialiști. Sarcina principală a unui specialist în diagnosticarea radiațiilor este de a obține o specificitate diagnostică ridicată (chiar și în detrimentul sensibilității) pentru a nu priva pacienții operabili de șansa unui tratament radical.
Similitudinea densității țesutului prostatic canceros, hiperplazic și normal în CT face ca această metodă să fie puțin utilă pentru evaluarea răspândirii locale a tumorii. Invazia în veziculele seminale este mai importantă decât invazia în capsule, dar chiar și în acest caz, CT oferă informații doar în cazuri avansate. Cu toate acestea, această metodă este utilizată activ pentru a marca zona de impact înainte de radioterapie.
Dezvoltarea lentă a diagnosticului radiologic în țara noastră a dus la diagnosticarea tardivă a cancerului de prostată și, în consecință, la o prevalență insuficientă a metodelor radicale de tratament al cancerului de prostată (de exemplu, prostatectomia), la disponibilitatea scăzută a tomografiilor moderne și la absența unor programe de formare adecvate pentru specialiștii în diagnosticul radiologic și urologi. În ciuda faptului că CT și RMN-ul sunt acum răspândite, nivelul de dotare al cabinetelor și de educație a specialiștilor în diagnosticul radiologic este insuficient pentru ca informațiile obținute să devină decisive în alegerea unei metode de tratament pentru pacienții cu cancer de prostată.
Ganglionii limfatici regionali (N)
Ganglionii limfatici regionali trebuie evaluați numai atunci când acest lucru afectează direct strategia de tratament (de obicei, atunci când se planifică un tratament radical). Nivelurile ridicate de PSA, tumorile T2c -T3a, diferențierea slabă și invazia perineurală sunt asociate cu un risc crescut de metastaze ganglionare. Evaluarea stării ganglionilor limfatici pe baza nivelurilor de PSA este considerată insuficientă.
Doar limfadenectomia (deschisă sau laparoscopică) oferă informațiile necesare. Studii recente privind limfadenectomia extinsă au arătat că, în cazul tumorilor asimptomatice și cu niveluri de PSA mai mici de 20 kg/ml, tomografia computerizată (CT) confirmă ganglionii limfatici măriți doar în 1% din cazuri. Utilizarea RMN sau CT este justificată în cazurile cu risc crescut de metastaze, deoarece specificitatea acestor metode atinge 93-96%. Cu toate acestea, chiar și un rezultat pozitiv în utilizarea lor poate fi fals, iar doar puncția unui ganglion limfatic suspect permite refuzul limfadenectomiei. Conform analizei retrospective, dimensiunea ganglionului limfatic nu indică întotdeauna prezența metastazelor în acesta; asimetria ganglionilor limfatici afectați este considerată un semn mai informativ. În prezent, doar 2-3% dintre pacienții care au suferit prostatectomie radicală pentru cancer de prostată localizat sunt diagnosticați cu metastaze la nivelul ganglionilor limfatici pe baza examenului histologic postoperator.
Tomografia cu emisie de pozitroni (PET) și scintigrafia cu anticorpi marcați sunt recomandate ca metode pentru detectarea metastazelor la nivelul ganglionilor limfatici, dar utilizarea lor este încă limitată din cauza sensibilității insuficiente.
Nomogramele lui Partin (2001) pot fi utilizate pentru a evalua riscul afectării ganglionilor limfatici regionali. Nomogramele sunt algoritmi matematici utilizați pentru un anumit pacient sau un grup de pacienți. Aceste tabele permit determinarea probabilității de răspândire locală a tumorii (la capsulă, vezicule seminale) și de afectare a ganglionilor limfatici pe baza stadiului clinic, a nivelului PSA și a indicelui Gleason. În special, ele permit identificarea unui grup de pacienți cu o probabilitate scăzută (mai puțin de 10%) de metastaze ganglionare (cu un nivel PSA peste 20 ng/md, stadiul T 1-2a și indicele Gleason 2-6); în acest grup, starea ganglionilor limfatici poate să nu fie specificată înainte de tratamentul radical. Riscul de metastaze ganglionare poate fi evaluat și prin detectarea zonelor tumorale cu anaplazie pronunțată (4-5 puncte): dacă astfel de zone se găsesc în patru sau mai multe biopsii sau predomină în cel puțin o biopsie, riscul ajunge la 20-45%. La alți pacienți nu depășește 2,5%. În astfel de cazuri nu este necesară o examinare suplimentară.
Metastaze la distanță (M)
La 85% dintre pacienții care decedează din cauza cancerului de prostată, se detectează leziuni ale scheletului axial. Metastazele osoase apar din cauza pătrunderii celulelor canceroase în măduva osoasă prin intermediul fluxului sanguin, ceea ce duce la creșterea tumorii și liza structurilor osoase. Prevalența metastazelor osoase afectează prognosticul, iar detectarea lor precoce avertizează medicul despre posibilele complicații. În 70% din cazuri, metastazele sunt combinate cu o creștere a activității izoenzimei osoase a fosfatazei alcaline (ALP). Determinarea activității ALP și a nivelului PSA în marea majoritate a cazurilor ne permite să detectăm metastazele osoase. Conform analizei multivariate, acești indicatori sunt afectați doar de numărul de metastaze osoase. Este important ca activitatea izoenzimei osoase ALP să reflecte gradul de afectare osoasă mai precis decât nivelul PSA.
Scintigrafia este considerată cea mai sensibilă metodă pentru detectarea metastazelor osoase (este superioară radiografiei și determinării activității fosfatazei alcaline și acide). Difosfonații de technețiu sunt mai bine utilizați ca medicament radiofarmaceutic, deoarece acumularea lor în oase este mult mai activă decât în țesuturile moi. S-a demonstrat o corelație între evaluarea semicantitativă a afectării osoase și supraviețuire. Depistarea metastazelor la distanță este posibilă în orice organ. Acestea apar cel mai adesea în ganglionii limfatici non-regionali, plămâni, ficat, creier și piele. În cazul unor plângeri și simptome corespunzătoare, se utilizează radiografia toracică, ecografia, tomografia computerizată și RMN-ul pentru detectarea acestora. Tacticile pentru suspiciunea de metastaze osoase sunt prezentate în diagramă.
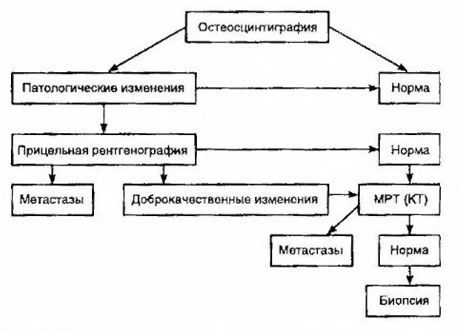
Cel mai fiabil indicator de laborator care ajută la determinarea gradului de metastază este nivelul PSA. S-a demonstrat că creșterea acestuia peste 100 ng/ml este singurul parametru care indică în mod fiabil metastazele la distanță. Determinarea nivelului PSA reduce numărul de pacienți care necesită scintigrafie osoasă. Probabilitatea detectării metastazelor osoase cu o scădere a nivelului PSA este foarte scăzută. În absența plângerilor și cu un conținut inițial de PSA mai mic de 20 ng/ml, detectarea tumorilor înalt și moderat diferențiate se poate evita scintigrafia. În același timp, în cazul tumorilor slab diferențiate și al invaziei capsulei, este indicată scintigrafia (indiferent de nivelul PSA).


 [
[