
Tot conținutul iLive este revizuit din punct de vedere medical sau verificat pentru a vă asigura cât mai multă precizie de fapt.
Avem linii directoare de aprovizionare stricte și legătura numai cu site-uri cu reputație media, instituții de cercetare academică și, ori de câte ori este posibil, studii medicale revizuite de experți. Rețineți că numerele din paranteze ([1], [2], etc.) sunt link-uri clickabile la aceste studii.
Dacă considerați că oricare dintre conținuturile noastre este inexactă, depășită sau îndoielnică, selectați-o și apăsați pe Ctrl + Enter.
Osteocondrita disecantă
Expert medical al articolului
Ultima examinare: 04.07.2025
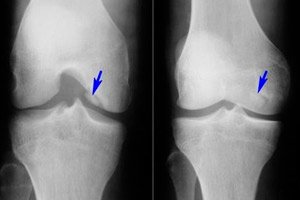
Printre numeroasele boli ale sistemului musculo-scheletic, osteochondrita disecantă este relativ rară - o boală care reprezintă o formă limitată de necroză aseptică a plăcii osoase subcondrale. Patologia se caracterizează prin separarea unui mic element cartilaginos de os și deplasarea acestuia în cavitatea articulară.
Osteochondrita disecantă a fost descrisă pentru prima dată în secolul al XIX-lea de către Dr. Paget, chirurg și patolog britanic. La acea vreme, boala era numită „necroză latentă”. Patologia a dobândit denumirea actuală de osteochondrită disecantă puțin mai târziu, la sfârșitul aceluiași secol al XIX-lea: acest termen a fost introdus de chirurgul german Franz Koenig.
Boala afectează cel mai adesea articulația genunchiului, dar se poate dezvolta și la alte articulații, indiferent de dimensiunea acestora. [ 1 ]
Epidemiologie
Osteochondrita disecantă apare în doar 1% din cazurile de afecțiuni articulare. Patologia este cel mai adesea diagnosticată la bărbații tineri (în principal sportivi), dar poate apărea și la copii. Raportul dintre bărbați și femei afectați este de 2:1. La aproximativ fiecare al patrulea pacient, boala este bilaterală.
Osteochondrita disecantă afectează condilul intern al femurului în 85% din cazuri, rezultând boala Koenig. În 10% din cazuri, este afectat condilul extern, iar în 5%, rotula (se dezvoltă boala Leuven). [ 2 ]
Incidența generală a patologiei este de 15-30 de cazuri la o sută de mii de locuitori. [ 3 ] Vârsta medie a celor afectați este de 10-20 de ani. [ 4 ]
În copilărie, patologia evoluează mai favorabil: recuperarea are loc ca urmare a terapiei medicamentoase. Pacienții adulți necesită adesea intervenție chirurgicală.
Cauze osteocondrită disecantă
Cea mai frecventă cauză a osteocondritei disecante este traumatismul, leziunea, compresia excesivă. Cu aceste efecte, alimentarea cu sânge a țesuturilor din interiorul articulației se deteriorează (ischemie). Astfel de procese, la rândul lor, provoacă necroza treptată a fragmentului osos, care în cele din urmă se separă.
Cauzele exacte ale bolii sunt necunoscute. Experții consideră că patologia este rezultatul mai multor factori simultan. Astfel, cea mai probabilă cauză este trauma, deteriorarea directă sau indirectă a articulației. Factorii suplimentari pot include:
- predispoziție ereditară;
- boli genetice;
- trăsături individuale ale anatomiei;
- tulburări metabolice;
- maturarea anormală a sistemului osos.
Osteochondrita disecantă existentă poate fi agravată de solicitări articulare suplimentare. În special, persoanele care practică activ sporturi precum baschetul sau fotbalul, tenisul, haltere, biatlonul, aruncarea greutății, gimnastica sau luptele sunt cele mai afectate de această patologie. Grupul de risc include și persoanele ale căror activități profesionale sunt asociate cu efectuarea constantă a aceluiași tip de mișcări repetitive care au un efect excesiv asupra funcției articulare. [ 5 ]
Factori de risc
Originea osteocondritei disecante nu este în prezent bine înțeleasă. Printre factorii care contribuie la apariția și dezvoltarea bolii, se pot distinge următorii:
- procese necrotice locale în placa osoasă subcondrală;
- leziuni articulare recurente, inclusiv cele de natură exogenă (leziuni contuzive) și endogene (sindromul de impeachment, care se dezvoltă odată cu rotația internă a articulației, precum și luxații obișnuite, instabilitate articulară cronică, leziuni vechi);
- osificare enchondrală afectată;
- boli endocrine;
- predispoziție genetică (defecte anatomice ale structurii articulare, anomalii congenitale ale stratului subcondral etc.);
- circulație sanguină insuficientă, trofism afectat al țesutului osos și cartilajului, tulburări ischemice;
- stres excesiv și regulat asupra articulației.
Mulți autori sugerează moștenirea familială, descriind-o chiar ca o formă ușoară de displazie scheletică asociată cu statură mică.[ 6 ],[ 7 ] Cu toate acestea, contestând dovezile moștenirii familiale, Petrie[ 8 ] a raportat o examinare radiografică a rudelor de gradul întâi și a găsit doar 1,2% cu osteocondrită disecantă acută.
Patogeneza
Mecanismul patogenetic al dezvoltării osteocondritei disecante nu a fost suficient studiat până în prezent. Există mai multe teorii considerate de specialiști drept principale. Cu toate acestea, niciuna dintre ele nu a fost încă confirmată oficial. Cu toate acestea, să le luăm în considerare separat:
- Proces inflamator.
Unii cercetători au descris modificări inflamatorii în materialul histologic al pacienților cu osteochondrită disecantă. Analiza microscopică detaliată a relevat semne necrotice, nespecifice, aseptice de inflamație, dar în unele biomateriale astfel de modificări erau încă absente. [ 9 ]
- Leziune traumatică acută.
Cazurile de dezvoltare a osteochondritei disecante au fost descrise ca o consecință a traumatismelor cronice sau acute care au provocat procese ischemice cu formarea de elemente osoase-cartilaginoase libere.
- Leziuni repetate.
Microleziunile repetate pot deveni un factor provocator pentru boală, care este tipică în special la copii. [ 10 ], [ 11 ]
- Predispoziție genetică.
Există dovezi ale unei predispoziții ereditare la dezvoltarea patologiilor articulare. În special, unii pacienți au prezentat caracteristici anatomice care au contribuit la apariția acestei probleme. [ 12 ]
- Procese ischemice.
Teoria implicării ischemiei sau deteriorării trofismului vascular în zona afectată există de mult timp. Multe cazuri au indicat o deficiență a rețelei vasculare, o ramificare arterială slabă în zona patologică. [ 13 ], [ 14 ]
În prezent, osteocondrita disecantă este considerată o leziune dobândită a osului subcondral, caracterizată prin grade variabile de resorbție și sechestrare a țesutului osos, cu posibilă implicare a cartilajului articular prin dezlipire, neasociată cu o fractură osteocondrală acută a cartilajului normal. [ 15 ]
Simptome osteocondrită disecantă
Simptomele clinice ale osteocondritei disecante sunt nespecifice și pot diferi de la un pacient la altul. Copiii și adolescenții se plâng adesea de dureri difuze în articulația afectată: inconstantă, uneori intermitentă, acută, însoțită de blocarea mișcării în articulație și umflarea acesteia.
În caz de instabilitate a elementului separat, se observă instabilitate, blocare și crăpături. În timpul examinării, se observă limitarea sarcinii asupra articulației afectate. Palparea este însoțită de durere. O boală pe termen lung se poate manifesta prin modificări atrofice ale mușchilor conducători.
Primele semne ale osteocondritei disecante la adulți și copii sunt practic aceleași: de obicei este o ușoară durere sau disconfort, care crește odată cu activitatea motorie și solicitarea articulară. Pe măsură ce patologia progresează, sindromul durerii se intensifică, articulația se umflă și apare durerea la palpare.
După desprinderea fragmentului necrotic, apar plângeri de crăpături regulate și apariția unui „blocaj” motor, ceea ce se explică prin apariția unui obstacol în timpul mișcării suprafețelor articulare. Pot apărea blocaje - așa-numita „blocaj” articular, care se manifestă prin durere acută și incapacitatea de a efectua mișcarea dorită.
Patologia se poate dezvolta și agrava pe parcursul mai multor ani – 2, 3 și uneori zece sau mai mult. Principalele simptome pot fi:
- durere (durere sau ascuțire); 80% dintre pacienți prezintă de obicei dureri ușoare timp de o medie de 14 luni și claudicație ușoară sau moderată după activitatea fizică [ 16 ]
- edem;
- crăpături motorii;
- limitarea capacității motorii;
- blocarea articulațiilor;
- creșterea șchiopătării (cu afectarea articulațiilor extremităților inferioare);
- procese atrofice musculare.
Osteochondrita disecantă la copii
Cauzele osteocondritei disecante în copilărie sunt, de asemenea, neclare. Cu toate acestea, prognosticul la copiii mici este mai optimist decât la adulți.
Boala este cel mai adesea înregistrată la băieții cu vârsta cuprinsă între 10 și 15 ani, dar poate afecta și copiii cu vârsta cuprinsă între 5 și 9 ani. În majoritatea cazurilor, tulburarea se ameliorează pe măsură ce aceștia cresc.
Principalele simptome ale unei probleme la un copil:
- durere nemotivată (de obicei la genunchi), care se intensifică odată cu activitatea fizică;
- umflarea și blocarea articulației.
Aceste simptome necesită diagnostice urgente – în special radiografie, RMN, tomografie computerizată.
O evoluție favorabilă a osteocondritei disecante nu este un motiv pentru a nu efectua tratamentul. Pentru început, medicul sfătuiește pacientul să excludă complet activitatea fizică pe membrul afectat. Dacă boala afectează membrele inferioare, copilului i se prescriu cârje, cu care merge timp de câteva luni (de obicei până la șase luni). Fizioterapia și terapia prin exerciții fizice sunt incluse suplimentar.
Dacă nu există nicio îmbunătățire în timpul specificat, atunci numai în acest caz este prescrisă intervenția chirurgicală:
- condroplastie mozaică artroscopică;
- osteoperforație revascularizantă.
Etape
Pe baza informațiilor obținute în timpul examinărilor cu raze X, se determină următoarele etape ale procesului patologic în osteochondrita disecantă:
- Formarea unui focar necrotic.
- Faza ireversibilă de limitare a zonei necrotice, disecție.
- Separarea incompletă a elementului limitat necrotic.
- Separarea completă a elementului osos-cartilaginos.
Pe lângă clasificarea de mai sus, se disting etapele în funcție de imaginea endoscopică a osteocondritei disecante:
- Intacitatea cartilajului hialin; la palpare se detectează moliciune și umflare.
- Cartilajul este separat și rupt de-a lungul periferiei focarului necrotic.
- Elementul necrotic modificat este parțial separat.
- În zona afectată se formează un crater asemănător unei nișe, fiind prezente elemente intraarticulare libere.
Boala Koenig este împărțită în următoarele etape:
- Cartilajul se înmoaie fără a-i deteriora integritatea.
- O parte din cartilaj este separată, se observă stabilitate.
- Cartilajul devine necrozat și continuitatea este perturbată.
- Se formează un element liber, localizat în defectul format sau în spatele acestuia.
Formulare
Patologia osteochondritei disecante este împărțită în adult și juvenil (care se dezvoltă la copii și adolescenți).
Clasificare în funcție de localizarea procesului patologic:
- Osteocondrita disecantă a articulației genunchiului este o necroză aseptică subcondrală limitată la suprafața osoasă articulară. Incidența bolii este de 18-30 de cazuri la o sută de mii de pacienți. Este afectată zona cartilaginoasă predominant încărcată, adică segmentul lateral al condilului medial al femurului, în apropierea incizurii intercondiliene (condilul intern sau extern, patela). Osteocondrita disecantă a patelei are cel mai nefavorabil prognostic, deoarece este dificil de tratat. Osteocondrita disecantă a condilului medial al femurului este altfel numită boala Koenig. [ 17 ], [ 18 ]
- Osteocondrita disecantă a talusului apare la copiii cu vârste cuprinse între 9 și 16 ani și este o osteocondropatie a talusului, cu necroză aseptică și afectarea cartilajului articular. Alte denumiri pentru patologie sunt boala Diaz sau osteocondrita disecantă a articulației gleznei. Etiologia bolii este necunoscută. În absența tratamentului, se formează defecte macroscopice ale cartilajului articular. [ 19 ]
- Osteocondrita disecantă a articulației umărului este o leziune a capului condilului humeral în secțiunile centrale sau anterolaterale. Boala este rară, întâlnită mai ales la adolescenți; este numită și boala Panner. Și mai rare sunt cazurile de afectare a capului radiusului, a procesului olecran și a fosei umărului. [ 20 ]
- Osteocondrita disecantă a articulației șoldului afectează capul femural. Boala poate avea manifestări clinice și radiologice minime pentru o lungă perioadă de timp, dar în timp, modificările configurației suprafețelor articulare devin pronunțate, mișcările articulare devin dureroase sau blocate. Cel mai adesea, patologia începe să se dezvolte în copilărie.
Complicații și consecințe
Cea mai nefavorabilă complicație a osteocondritei disecante este considerată a fi dezvoltarea artrozei deformante cu blocarea motorie a articulației și perturbarea axului membrului afectat.
Componenta mecanică și biologică alterată, cauzată de necroza aseptică a plăcii osoase și apariția elementelor intraarticulare libere, duce la formarea artrozei deformante cu afectarea cartilajului hialin. Această complicație este tipică pentru osteocondrita disecantă a articulației genunchiului, femurului și tibiei. Primele semne de agravare a procesului patologic: durere crescută, șchiopătare (în special la coborârea scărilor). Apar blocaje articulare și senzația de corp străin în interiorul articulației.
Progresia patologiei duce la următoarele consecințe:
- dezvoltarea contracturii și apariția crepitației;
- curbura contururilor articulare cauzată de tulburări ale țesutului osos și pierderea cartilajului, precum și de atrofia musculară;
- îngustarea spațiului articular;
- apariția creșterilor osoase de-a lungul marginilor decalajului.
În stadiile ulterioare ale bolii, pacientul pierde capacitatea de a îndrepta complet membrul în articulația afectată și, ca urmare, membrul (în special cel inferior) este deformat. Radiologic, se observă deformarea și scleroza suprafețelor articulare, necroză subcondrală, îngustarea semnificativă a spațiului articular, creșteri osoase extinse și fragmente intraarticulare libere.
Diagnostice osteocondrită disecantă
Măsurile de diagnostic încep cu interogarea și examinarea pacientului. Osteochondrita disecantă se caracterizează prin plângeri de durere, blocaj în articulație, crăpături și pocnituri, amplitudine limitată a mișcărilor. Pacientul poate indica antecedente de patologii metabolico-distrofice, leziuni, administrare intraarticulară de medicamente.
În timpul examinării, medicul notează:
- blocarea articulațiilor sau limitarea severă a mișcării;
- clic, crepitație.
Durerile și deformările articulare sunt detectate prin palpare.
Testele de laborator sunt prescrise ca parte a unui examen general și diferențial al corpului:
- analiză clinică generală de sânge cu determinarea formulei leucocitare;
- determinarea VSH-ului;
- fibrinogen;
- antistreptolizină O;
- nivelul acidului uric seric;
- Proteina C reactivă (metoda cantitativă);
- factorul reumatoid;
- factor antinuclear asupra celulelor HEp-2;
- nivelul anticorpilor împotriva antigenului nuclear extractibil.
Diagnosticele de laborator sunt necesare pentru a exclude artrita, bolile autoimune sistemice, artrita reumatoidă, sindromul Sjögren etc.
Diagnostica instrumentală este reprezentată, în primul rând, de imagistica prin rezonanță magnetică. S-a dovedit experimental că RMN-ul este metoda cea mai preferată pentru diagnosticarea osteocondritei disecante, deoarece permite evaluarea dimensiunii leziunii și a stării cartilajului și a plăcii subcondrale, determinarea extinderii edemului măduvei osoase (crește intensitatea semnalului), detectarea unui element liber în articulație și urmărirea dinamicii procesului patologic. În plus, RMN-ul ajută la examinarea stării altor structuri articulare: meniscuri, ligamente, pliuri sinoviale etc. [ 21 ]
Ecografia și alte metode de examinare nu oferă informații complete despre boală. Radiografia convențională și tomografia computerizată sunt neinformative în stadiile inițiale ale osteocondritei disecante (2-4 săptămâni). Aceste metode pot fi utilizate doar pentru a clarifica anumite aspecte după RMN.
Diagnostic diferentiat
Patologie |
Principalele diferențe față de osteochondrita disecantă |
Osteoartrita deformantă |
Osteofitele și zonele osificate ale ligamentelor apar adesea ca elemente libere intra-articulare. Cu toate acestea, acestea au de obicei o formă neregulată și margini ascuțite. De asemenea, nu există niciun defect condilian. |
Condromatoză |
Nu există un crater caracteristic în epifiza tibiei sau femurului. Corpurile condromale au formă de fasole, numărul lor ajungând sau chiar depășind 10. |
Lipoartrită (boala Hoffa) |
Există o modificare structurală a corpului lipidic infrapatelar sau suprapatelar, care este compactat și poate provoca semne de strangulare. Metodele de raze X și rezonanță magnetică permit diagnosticul diferențial. |
Fractură în articulație |
Elementul intraarticular separat de origine traumatică are o formă neregulată, contururi neuniforme. Nu există un crater caracteristic. |
Interpretare greșită fără patologie articulară |
În unele cazuri, specialiștii fără experiență confundă osul sesamoid al tendonului gastrocnemius cu un fragment separat intraarticular. Craterul caracteristic al condilului lateral al femurului este uneori confundat cu un lumen subcondral, una dintre variantele structurii anatomice normale a articulației. |
Tratament osteocondrită disecantă
Tratamentul are ca scop îmbunătățirea trofismului elementelor oso-cartilaginoase și fixarea părților separate. Artroscopia este utilizată pentru a vizualiza localizarea și extinderea leziunilor și a determina gradul de dezlipire. Dacă inițial se pune la îndoială eficacitatea tratamentului conservator, se prescrie intervenția chirurgicală.
Osteocondrita disecantă, care este însoțită de simptome caracteristice, dar nu prezintă o ruptură evidentă a elementului osos-cartilaginos, se tratează prin metoda osteocondroperforativă, folosind fire Kirschner.
Tratamentul conservator este aplicabil doar în stadiile inițiale ale osteocondritei disecante. Tratamentul fizioterapeutic se practică pe fondul descărcării articulației afectate timp de până la un an și jumătate. În acest timp, pacientului i se interzice complet practicarea sportului. Pacientul folosește cârje pentru a merge, excluzând sarcina pe membrul afectat. După ce durerea dispare, se prescriu exerciții terapeutice, care implică exerciții fără întărire, pentru a preveni atrofia musculară. [ 22 ]
Medicamente
Dacă se detectează un proces inflamator intraarticular, se prescrie terapia cu antibiotice. Cele mai probabile sunt Cefazolien sau Gentamicină. Vancomicina este potrivită atunci când se detectează Staphylococcus aureus rezistent la meticilină.
Medicamentele antiinflamatoare nesteroidiene sunt utilizate pentru ameliorarea durerii. Dacă pacientul are contraindicații pentru administrarea unor astfel de medicamente (ulcer, sângerare gastrică), atunci paracetamolul devine medicamentul de elecție. În caz de durere severă, pot fi indicate analgezice opioide.
Antibiotice |
|
Cefazolină |
Doza zilnică medie este de 1-4 g, sub formă de injecții intravenoase sau intramusculare. Medicamentul nu se utilizează în caz de hipersensibilitate la cefalosporine și antibiotice beta-lactamice. |
Gentamicină |
Doza zilnică standard a medicamentului este de 3 mg/kg greutate corporală, administrată intramuscular sau intravenos în 2-3 injecții. Durata tratamentului este de 7 zile. Medicamentul are ototoxicitate. |
Vancomicină |
Prescris individual, ținând cont de indicațiile terapeutice. Administrat intravenos prin perfuzie. Administrarea rapidă poate provoca o serie de efecte secundare, inclusiv șoc anafilactic, dificultăți de respirație, insuficiență cardiacă. |
Analgezice opioide |
|
Tramadol |
O singură doză de medicament (intravenoasă sau orală) este de 50-100 mg. Doza zilnică maximă posibilă de medicament este de 400 mg. Perioada de tratament este de 1-3 zile. |
Trimeperidină |
Se administrează intramuscular, intravenos sub formă de soluție 1%, în cantitate de 1 ml pe zi. Durata de utilizare este de 1-3 zile. |
Medicamente antiinflamatoare nesteroidiene |
|
Ketoprofen |
Se administrează oral, în doză de 200-300 mg pe zi, în 2-3 doze, sau intramuscular, în doză de 100 mg, de 1-2 ori pe zi. Reacții adverse posibile: dispepsie, gastrită, erupții cutanate. |
Ketorolac |
O singură doză de medicament este de 10 mg. Doza zilnică maximă este de 40 mg. Durata tratamentului nu poate depăși 5 zile. Este posibilă și administrarea intramusculară sau intravenoasă în doze minim eficiente. Reacții adverse posibile: dureri abdominale, diaree, stomatită, colestază, cefalee. |
Paracetamol |
Prescris la 0,5-1 g de până la 4 ori pe zi, timp de 3-5 zile. Medicamentul este bine tolerat și rareori provoacă efecte secundare. Excepție: alergie la paracetamol. |
Tratament de fizioterapie
Fizioterapia este cel mai adesea utilizată în etapa de reabilitare după intervenția chirurgicală pentru osteocondrita disecantă. Se preferă următoarele proceduri:
- crioterapie locală (un curs de tratament include până la 10 proceduri);
- Terapie UFO (durata cursului – 10 zile, o procedură pe zi);
- terapie magnetică (un curs de tratament include între cinci și zece ședințe);
- Terapie UHF (7-10 ședințe);
- terapie cu laser (zilnic timp de 1 săptămână).
Pentru a îmbunătăți circulația sângelui în articulația afectată și pentru a preveni atrofia musculară, sunt prescrise exerciții speciale de terapie prin exerciții fizice:
- Tensiune musculară cu o creștere treptată a intensității, cu o durată de 6 secunde, cu un număr de repetări de aproximativ 10 per abordare.
- Flexia și extensia repetată a degetelor membrului, exerciții pentru antrenarea circulației periferice (coborârea și ridicarea membrelor).
- Exerciții pentru prevenirea rigidității articulare (până la 14 mișcări per abordare).
Este posibilă utilizarea terapiei cu nămol și a terapiei cu apă, la discreția medicului curant.
Tratament pe bază de plante
Osteochondrita disecantă la adulți este o patologie dinamic nefavorabilă, care în absența unui tratament competent poate duce la dizabilitate. Prin urmare, cu cât se iau măsuri mai devreme pentru combaterea bolii, cu atât mai bine.
Tratamentul pentru osteochondrita disecantă trebuie să fie complex. Dacă medicul curant nu se opune, se pot utiliza anumite metode populare, în special medicina pe bază de plante.
- Răzduiți rădăcina de hrean, încălziți-o ușor până se încălzește, puneți-o pe o cârpă și aplicați-o sub formă de compresă pe zona afectată. Repetați procedura o dată la două zile.
- Preparați un amestec de plante din 1 linguriță de frunze de mesteacăn, aceeași cantitate de frunze de urzică și păpădie, flori de gălbenele și rizomi de salcie. Turnați 1 litru de apă clocotită peste amestec și lăsați-l sub capac timp de 10 ore. Beți jumătate de pahar din remediu de trei ori pe zi, cu o jumătate de oră înainte de mese. Perioada de tratament este de 8 săptămâni.
- Preparați un amestec pe bază de cantități egale de rozmarin sălbatic, conuri de hamei, flori de mușețel și sunătoare. Apoi luați 2 linguri din amestec, turnați 1 litru de apă clocotită, lăsați sub capac timp de aproximativ 10 ore, luați jumătate de pahar de 4 ori pe zi înainte de mese.
- Preparați un amestec dintr-o linguriță de tulpini de zmeură, aceeași cantitate de frunze de elecampane și urzică, o lingură de rozmarin sălbatic și o linguriță de flori de soc. Adăugați 0,5 litri de apă clocotită în amestec și lăsați sub capac timp de 15-20 de minute. Filtrați și luați 100 ml de trei ori pe zi înainte de mese. Durata de utilizare: până la trei luni.
- Turnați 500 ml de apă clocotită peste 2 linguri de frunze de afin roșu și lăsați timp de 40 de minute. Luați 100-150 ml de trei ori pe zi înainte de mese.
Masarea articulației afectate cu tinctură de elecampane dă un efect bun (50 g de rizom se toarnă cu 150 ml de vodcă și se păstrează într-un loc întunecat timp de 2 săptămâni).
Tratament chirurgical
Unii autori [ 23 ], [ 24 ] consideră că tratamentul conservator ar trebui să fie prima linie de tratament pentru leziunile stabile la copii. Singurul consens cu privire la această metodă este că, dacă se alege acest tratament, durata acestuia ar trebui să fie de 3 până la 6 luni înainte de a se opta pentru tratamentul chirurgical. [ 25 ]
Chirurgia este de obicei indicată pentru leziunile instabile și stabile ale osteocondritei disecante acute care nu sunt susceptibile de tratament conservator. [ 26 ], [ 27 ]
Diferențele în preferințele chirurgilor pentru tratamentul chirurgical se reflectă în varietatea tehnicilor chirurgicale. Acestea includ frezarea (atât retrogradă, cât și antegradă), [ 28 ], [ 29 ] grefa osoasă, [ 30 ], [ 31 ] fixarea, [ 32 ], [ 33 ] procedurile de aliniere [ 34 ] și debridarea. [ 35 ]
Osteochondrita disecantă, detectată la un pacient adult, devine adesea o indicație pentru intervenție chirurgicală. În stadiul inițial al dezvoltării patologiei, zona moartă este înlocuită cu țesut nou format, iar în etapele ulterioare, fragmentele libere sunt îndepărtate prin artrotomie.
Amploarea intervenției se stabilește după efectuarea imagisticii prin rezonanță magnetică și a artroscopiei. De regulă, menținând contactul elementului liber cu țesutul înconjurător, fragmentul osos-cartilaginos separat este perforat și înlocuit cu țesut viu. Pentru tunelare se utilizează un fir Kirschner sau o sulă subțire. Firul este plasat în centrul zonei necrotice, perpendicular pe suprafața articulației. Intervenția se finalizează prin rezecția zonei cartilaginoase și tratarea marginilor acesteia.
Dacă leziunea OCD este fragmentată sau nu poate fi reparată din cauza calității cartilajului sau a nepotrivirii, fragmentul trebuie excizat, locul donor îndepărtat, iar defectul reparat pe baza constatărilor individuale.[ 36 ] Excizia fragmentului poate oferi ameliorarea durerii pe termen scurt.[ 37 ],[ 38 ]
Dacă elementul liber are o mobilitate pronunțată, acesta este fixat mai întâi cu o clemă. Apoi, se taie tranziția de legătură (os sau cartilaj), după care elementul este îndepărtat. Se forează canale în placa subcondrală, se prelucrează marginile. Articulația este spălată, se aplică suturi și un bandaj aseptic.
După refixarea elementului liber, spițele sunt îndepărtate după aproximativ 2-2,5 luni. În perioada postoperatorie, pacientului i se prescrie terapie antibiotică și medicamente simptomatice.
O tehnică nouă și modernă de artroplastie este transplantul autogen de condrocite. Metoda implică cultivarea și transplantul de celule, dar din cauza costului ridicat al procedurii, practica sa este în prezent limitată. [ 39 ], [ 40 ]
Majoritatea autorilor raportează că timpul până la vindecarea radiografică variază de la 6 săptămâni la 2 ani.
Profilaxie
Întrucât etiologia osteocondritei disecante nu este pe deplin înțeleasă, nu există încă o prevenție specifică a bolii. Cu toate acestea, medicii oferă în continuare o serie de recomandări pentru a preveni dezvoltarea unor astfel de boli. Astfel de recomandări sunt de natură primară și secundară.
Prevenția primară constă în menținerea generală a sănătății sistemului musculo-scheletic:
- lupta împotriva excesului de greutate;
- activitate fizică moderată regulată;
- prevenirea accidentărilor, purtarea de încălțăminte confortabilă și de înaltă calitate;
- practicarea măsurilor generale de întărire;
- evitarea hipotermiei, tratarea la timp a oricăror patologii din organism.
Prevenția secundară implică prevenirea agravării osteocondritei disecante existente. Principalele puncte preventive sunt considerate a fi următoarele:
- limitarea încărcării articulare;
- refuzul de a participa la sporturi precum alergare, atletism, haltere, gimnastică, baschet, volei, fotbal;
- corectarea caracteristicilor profesionale, evitarea statului în picioare prelungit, ghemuirea frecventă, urcarea și coborârea regulată a scărilor;
- revizuirea dietei, evitarea înfometării, evitarea alimentelor grase și monotone, asigurarea primirii de către organism a microelementelor și vitaminelor esențiale.
Terapia prin exerciții fizice trebuie efectuată numai sub supravegherea unui medic. Exercițiile corecte nu ar trebui să suprasoliciteze sistemul musculo-scheletic, ci să restabilească forța și elasticitatea articulațiilor, să accelereze circulația sângelui și să îmbunătățească procesele metabolice.
La recomandarea unui medic, puteți practica sesiuni de masaj pentru diferite grupe musculare.
Prognoză
Osteochondrita disecantă este o problemă ortopedică dificilă, deoarece este dificil atât de identificat, cât și de tratat, chiar dacă au apărut noi progrese în acest domeniu.
Prognosticul bolii poate depinde de tipul de tratament utilizat (medicamentos, chirurgical), de maturitatea zonelor de creștere, de localizarea, stabilitatea și dimensiunea elementului separat, de integritatea cartilajului. În copilărie, evoluția bolii este în mare parte favorabilă: osteochondrita disecantă răspunde bine la tratament la copii. La vârsta adultă, diagnosticul precoce al patologiei este important, ceea ce afectează direct prognosticul pe termen lung. Cel mai nefavorabil rezultat se observă la pacienții cu complicații, precum și cu patologia condilului lateral al femurului.

